The COPD Assessment Test (CAT) can screen for fatigue among patients with COPD
Ther Adv Respir Dis. 2018 Jan-Dec; 12:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6056783/
<背景>
COPD患者において疲労感は共通した症状の1つである。
この研究の目的は、疲労感と健康関連QOLの関係をCOPDと非COPDで評価し、臨床的に有効かを検討すること。さらに、疲労感とCAT(COPD Assessment Test)の活気(energy)の点数との関係についても検討した。
<方法>
COPD367人、非COPD428人を対象に、スパイロメトリー、疲労感の質問表(FACIT-Fatigue、43点以下で疲労感あり)、健康関連QOL(EQ-5D-VAS、低得点は健康状態が悪い)、CATを評価
<結果>
疲労感を感じている対象者は、COPDの有無に関わらず、HRQOLが悪かった。
EQ-5Dスコアの低下や、呼吸器症状や不安/抑うつ症状の存在は、疲労感との関連を示した。
COPD患者において、臨床的な疲労感はCATの合計点数が10点以上であることと関連していた。
臨床的に疲労感がある患者の多くは、CATの活気スコアの点数が高く(活気が無い)、2点をつけた患者の50%、3点以上をつけた患者の70%が、疲労感があった。
<考察>
疲労感は、呼吸器症状、不安/抑うつ、健康関連QOLの悪さと関連していた。
CATの活気スコアは疲労感のスクリーニングに有効であり、2点以上がカットオフであった。
・GOLDⅠ;177人、Ⅱ;172人、Ⅲ-Ⅳ;18人。軽症から中等症が主な対象
・CAT-energyスコアは、CATの最後の質問”とても元気だ or まったく元気がない”の項目の点数のみを比較している(0-5点で、5点はまったく元気がない)
2018/09/29
間質性肺疾患患者で半年間リハをした効果は半年後も維持される
Short and long-term effects of pulmonary rehabilitation in interstitial lung diseases: a randomised controlled trial
Respiratory Research 2018 19:182
https://respiratory-research.biomedcentral.com/articles/10.1186/s12931-018-0884-y
<背景>
いくつかの研究で、間質性肺疾患患者(ILD)患者に対する長期間の呼吸リハの効果が示されている。
本研究の目的は、ILD患者で呼吸リハ後6か月と1年後の運動耐容能、QOL、大腿四頭筋力、身体活動量を評価し、呼吸リハの効果を評価すること。
<方法>
60人の患者(平均年齢64歳、IPFは23%)を無作為に6か月の呼吸リハもしくは通常ケアに分けた。
<結果>
運動耐用能、QOL、筋力はコントロールグループと比べて著明に改善していた。
1年後も効果は維持されていた。
身体活動量は変化してなかった。
<考察>
ILD患者の呼吸リハは、運動耐容能、健康状態、筋力を改善する。
この効果は、1年後のフォローアップでも維持されていた。
身体活動量は変化なかった。
・リハグループ:6ヶ月の外来リハを合計60セッション実施。最初の3か月は週3回、その後は週2回実施。
プログラムは、ガイドラインに従い実施。
・コントロールグループは、最大限の医療的ケアと個別のフォローアップを実施。
・評価は、開始時、3か月後、6か月後、1年後に実施。
・プライマリーアウトカムは6MWD
。セカンダリーアウトカムはFVC、SVC、DLCO、PaO2、最大運動負荷、6MWD、大腿四頭筋力、握力、QOL(SGRQ)、MRC
・活動量は活動量計で最低7日間連続で測定
Respiratory Research 2018 19:182
https://respiratory-research.biomedcentral.com/articles/10.1186/s12931-018-0884-y
<背景>
いくつかの研究で、間質性肺疾患患者(ILD)患者に対する長期間の呼吸リハの効果が示されている。
本研究の目的は、ILD患者で呼吸リハ後6か月と1年後の運動耐容能、QOL、大腿四頭筋力、身体活動量を評価し、呼吸リハの効果を評価すること。
<方法>
60人の患者(平均年齢64歳、IPFは23%)を無作為に6か月の呼吸リハもしくは通常ケアに分けた。
<結果>
運動耐用能、QOL、筋力はコントロールグループと比べて著明に改善していた。
1年後も効果は維持されていた。
身体活動量は変化してなかった。
<考察>
ILD患者の呼吸リハは、運動耐容能、健康状態、筋力を改善する。
この効果は、1年後のフォローアップでも維持されていた。
身体活動量は変化なかった。
・リハグループ:6ヶ月の外来リハを合計60セッション実施。最初の3か月は週3回、その後は週2回実施。
プログラムは、ガイドラインに従い実施。
・コントロールグループは、最大限の医療的ケアと個別のフォローアップを実施。
・評価は、開始時、3か月後、6か月後、1年後に実施。
・プライマリーアウトカムは6MWD
。セカンダリーアウトカムはFVC、SVC、DLCO、PaO2、最大運動負荷、6MWD、大腿四頭筋力、握力、QOL(SGRQ)、MRC
・活動量は活動量計で最低7日間連続で測定
 |
| ●=リハグループ 〇=コントロールグループ |
COPD患者における疼痛とその予測因子
Differences in subjective and objective respiratory parameters in patients with chronic obstructive pulmonary disease with and without pain
Int J Chron Obstruct Pulmon Dis. 2012; 7: 137–143.
https://www.ncbi.nlm.nih.gov/pubmed/22419861
<背景>
いくつかの研究で、COPDにおいて、呼吸のパラメーターと疼痛の関係が評価されている。この研究の目的は、COPD患者で疼痛の有無による呼吸パラメーターの違いを明らかにすること。
<方法>
横断的にスパイロメトリーとSGRQを評価。
患者は、疼痛によって悩まされているかという一つの質問に対して答えた。
<結果>
100人の患者が対象。45%が全般的な疼痛に悩まされていると回答。疼痛があると答えた患者は、併存疾患の数が多く、息切れスコアが高かった。
息切れの身体的側面は、疼痛と著明に関係していた(p<0.03)。ロジスティック回帰分析の結果、併存症の数(OR = 0.28)と息切れのスコアが高い事(OR = 1.03)が疼痛グループであることを予測数唯一の予測因子であった。
<考察>
併存症と呼吸困難感は、疼痛や息切れのリスクファクターであり、これらは疼痛と関連していた。
・終末期COPDにおいて、息切れの罹患率は95-98%、疼痛は68-72%と言われている
・対象は、35歳以上でCOPDと診断されている患者。長期酸素療法や不安定な心疾患がある患者は除外。
・息切れはSGRQで評価。
・疼痛は、「あなたは全体的に疼痛に悩まされていますか」の質問の回答で疼痛ありとなしに分けられた。
疼痛を感じている患者は、咳で悩まされたり、疲労感を感じており、呼吸症状が睡眠の妨げになっており、簡単に疲れやすいと感じている。
・疼痛のリスクファクターは併存症の数とSGRQの息切れの項目。
【考察】
・息切れの増加による呼吸筋の疲労を疼痛と感じている可能性がある。
・息切れや息切れと疼痛には、呼吸筋疲労によるエネルギー消費の増大の結果として機械的なストレスがかかっている可能性がある。
年齢や性別など患者の背景に差は無かった。
ーーーーーーーーーーーー
疼痛(不快な感覚)と息切れを知覚する脳の部位って近いんじゃなかったっけ。
Int J Chron Obstruct Pulmon Dis. 2012; 7: 137–143.
https://www.ncbi.nlm.nih.gov/pubmed/22419861
<背景>
いくつかの研究で、COPDにおいて、呼吸のパラメーターと疼痛の関係が評価されている。この研究の目的は、COPD患者で疼痛の有無による呼吸パラメーターの違いを明らかにすること。
<方法>
横断的にスパイロメトリーとSGRQを評価。
患者は、疼痛によって悩まされているかという一つの質問に対して答えた。
<結果>
100人の患者が対象。45%が全般的な疼痛に悩まされていると回答。疼痛があると答えた患者は、併存疾患の数が多く、息切れスコアが高かった。
息切れの身体的側面は、疼痛と著明に関係していた(p<0.03)。ロジスティック回帰分析の結果、併存症の数(OR = 0.28)と息切れのスコアが高い事(OR = 1.03)が疼痛グループであることを予測数唯一の予測因子であった。
<考察>
併存症と呼吸困難感は、疼痛や息切れのリスクファクターであり、これらは疼痛と関連していた。
・終末期COPDにおいて、息切れの罹患率は95-98%、疼痛は68-72%と言われている
・対象は、35歳以上でCOPDと診断されている患者。長期酸素療法や不安定な心疾患がある患者は除外。
・息切れはSGRQで評価。
・疼痛は、「あなたは全体的に疼痛に悩まされていますか」の質問の回答で疼痛ありとなしに分けられた。
 |
| 疼痛の有無で息切れの程度を比較。項目の上から ※咳で悩まされる ※咳は疲れさせる 会話中に息切れがある かがんだときに息切れがする ※咳や息切れが睡眠の邪魔をする ※簡単に疲れやすい ※=有意差あり |
【考察】
・息切れの増加による呼吸筋の疲労を疼痛と感じている可能性がある。
・息切れや息切れと疼痛には、呼吸筋疲労によるエネルギー消費の増大の結果として機械的なストレスがかかっている可能性がある。
年齢や性別など患者の背景に差は無かった。
ーーーーーーーーーーーー
疼痛(不快な感覚)と息切れを知覚する脳の部位って近いんじゃなかったっけ。
2018/09/15
肺炎患者への早期介入は入院期間を短縮させる
Early mobilisation of patients with community-acquired pneumonia reduce length of hospitalisation—a pilot study
J Phys Ther Sci. 2018 Jul; 30(7): 926–932.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6047957/
<目的>
市中肺炎で入院している患者に対して、早期モビライゼーションが入院日数を減少させるかと、短期間での再入院や死亡率に影響するかを検討すること。
<方法>
97人の患者(51%男性、平均年齢71.9歳)が介入グループ、コントロールグループは97人の症例レベルがマッチした患者を選択。
早期モビライゼーションは、「入院後24時間以内に離床を20分以上行うこと」と定義。
<結果>
97人中80人が24時間以内にモビライゼーションを実施し、コントロールグループと比較して、入院日数が平均1.5日短縮した。
両グループ間に、30日以内の再入院や死亡に明らかな違いは無かった。
<考察>
早期モビライゼーションプログラムは、市中肺炎患者の入院日数を短縮させ、短期間の死亡率や再入院の増加は無かった。
・デンマーク北部でのスタディ。
・18歳以上で、肺炎で呼吸器科に入院した患者
・除外基準は、緩和ケアを受けている、認知症の診断、他科や他院へ移動した患者、金曜の午後から日曜の正午の間に入院した患者
・コントロールグループは、介入グルーの性別や年齢がほぼ一致し、同じ地区から市中肺炎で入院した患者
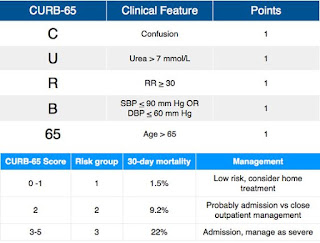
・収集データは、CRP、体温、尿素(Urea)、呼吸数、混迷(Confusion)、入院時血圧、抗菌薬開始時間、ステロイド使用の有無、退院時処方、併存症
・肺炎の重症度は、CURB65を用いて評価
・患者の身体機能評価として、Cumulated Ambulation Score (CAS)とthe pre-hospital New Mobility Score (NMS)を使用。
CAS:元の活動レベルが自立しているかの評価。
NMS:入院前の患者のADLレベルを評価。
・早期モビライゼーションの内容
上体を起こして、ベッドから20分以上離れ、入院中は上体に応じて、内容を漸増していく。PTは平日に介入。
・CURB65スコアが0-2点で早期モビライゼーションが出来た患者は、入院日数が優位に短い。早期モビライゼーション群でCOPDが基礎疾患にある患者でも同様に平均2.1日短かった。
・30日以内の再入院は、早期モビライゼーション群の20.4%、コントロールグループの14.4%で見られた。
ーーーーーーーーーーーーーー
再入院に関しては、基礎疾患や併存症の存在、環境の要因(認知機能なども含め)が大きいように思う。
J Phys Ther Sci. 2018 Jul; 30(7): 926–932.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6047957/
<目的>
市中肺炎で入院している患者に対して、早期モビライゼーションが入院日数を減少させるかと、短期間での再入院や死亡率に影響するかを検討すること。
<方法>
97人の患者(51%男性、平均年齢71.9歳)が介入グループ、コントロールグループは97人の症例レベルがマッチした患者を選択。
早期モビライゼーションは、「入院後24時間以内に離床を20分以上行うこと」と定義。
<結果>
97人中80人が24時間以内にモビライゼーションを実施し、コントロールグループと比較して、入院日数が平均1.5日短縮した。
両グループ間に、30日以内の再入院や死亡に明らかな違いは無かった。
<考察>
早期モビライゼーションプログラムは、市中肺炎患者の入院日数を短縮させ、短期間の死亡率や再入院の増加は無かった。
・デンマーク北部でのスタディ。
・18歳以上で、肺炎で呼吸器科に入院した患者
・除外基準は、緩和ケアを受けている、認知症の診断、他科や他院へ移動した患者、金曜の午後から日曜の正午の間に入院した患者
・コントロールグループは、介入グルーの性別や年齢がほぼ一致し、同じ地区から市中肺炎で入院した患者
・収集データは、CRP、体温、尿素(Urea)、呼吸数、混迷(Confusion)、入院時血圧、抗菌薬開始時間、ステロイド使用の有無、退院時処方、併存症
・肺炎の重症度は、CURB65を用いて評価
・患者の身体機能評価として、Cumulated Ambulation Score (CAS)とthe pre-hospital New Mobility Score (NMS)を使用。
CAS:元の活動レベルが自立しているかの評価。
NMS:入院前の患者のADLレベルを評価。
・早期モビライゼーションの内容
上体を起こして、ベッドから20分以上離れ、入院中は上体に応じて、内容を漸増していく。PTは平日に介入。
・CURB65スコアが0-2点で早期モビライゼーションが出来た患者は、入院日数が優位に短い。早期モビライゼーション群でCOPDが基礎疾患にある患者でも同様に平均2.1日短かった。
・30日以内の再入院は、早期モビライゼーション群の20.4%、コントロールグループの14.4%で見られた。
ーーーーーーーーーーーーーー
再入院に関しては、基礎疾患や併存症の存在、環境の要因(認知機能なども含め)が大きいように思う。
2018/09/07
急性呼吸不全への早期リハ介入は、長期的には効果なし
A Randomized Trial of an Intensive Physical Therapy Program for Patients with Acute Respiratory Failure
Am J Respir Crit Care Med. 2016 May 15; 193(10): 1101–1110.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4872662/
<背景>
早期理学療法介入は、急性呼吸不全患者において、神経筋低下の予防に効果があるかもしれない。
しかしながら、これらの介入の最適な量は現在明らかになっていない。
<目的>
集中的な理学療法プログラムが、標準的なPTプログラムと比べて長期的な身体機能パフォーマンスを向上させるかを検討すること。
<方法>
少なくとも4日間、人工呼吸管理が必要であった患者が対象。無作為に、4週間の集中的理学療法もしくは標準的理学療法を行った。
身体機能の評価は、急性期や慢性期の施設を利用していない生存者の1,3,6カ月後の状態を評価。
プライマリーアウトカムは 1カ月後のthe Continuous Scale Physical Functional Performance Test short form (CS-PFP-10)
<結果>
5つの病院で120人の患者が対象。介入時間は、集中PTグループは12.4回、合計408分。芳醇PTグループは6.1回、合計86分。
身体機能評価を実施できた患者の割合は、1カ月86%、3カ月後76%、6カ月後60%
両グループとも、身体機能は1,3,6カ月を通して改善したが、まだ減少していた。
2つの介入を比較すると、CS-PFP-10の合計スコアや変化の推移は、3回の評価時点において違いを認めなかった。
<考察>
集中的な理学療法介入は、標準プログラムと比べて、長期的な身体機能パフォーマンスを改善しなかった。
・アメリカ、デンバー州のメトロポリタンエリアの5つの医療機関で実施
・参加基準は18歳以上で最低5日間人工呼吸管理を行っていた患者(神経筋の弱化は人工呼吸管理の4日以降に共通して生じるため)
・集中的リハと標準リハに無作為に振り分けられ、28日リハを実施。
【集中的リハ】
入院中は週7日間介入。退院後は、在宅もしくは外来で週3回継続。リハを28日間実施もしくはプログラムをすべて完了するまで介入。
ICUでは1回30分、一般病棟や外来、在宅では60分介入。
リハの内容は、1)運動中の呼吸法、2)関節可動域、3)筋力トレーニング、4)体幹可動性と筋力向上、5)機能的モビリティ(ベッド上動作、移乗、歩行、バランス)
【標準リハ】
週3回ROM、ポジショニング、機能的モビリティを実施。可能であれば、室内での移乗や歩行の様な活動をアシスト。
自宅退院後は、最初に提示された運動を行うように指導され、正式な外来リハなどは行わない。
バイアスの発生を避けるために、週3回電話連絡を行い、自宅での生活に関する質問を行った。
・集中的リハが効果が無かった考察としては、
1)患者の性質がかなり異なっていた
2)サンプルサイズが少ない
3)介入期間が身体機能の改善には十分ではなかった(しかし、ICU後、長期間介入した報告では改善していなかった)
4)転院先で介入が継続されていなかった
5)介入開始が早すぎた(筋肉にとって、炎症中やタンパク質分解中は、早期PTは有害かもしれない)
6)介入内容が有効ではなかった
7)フォロー出来なかったことがバイアスを招いた
8)集中的リハは、標準ケアプログラムよりも身体機能のメリットを生み出せない可能性
Am J Respir Crit Care Med. 2016 May 15; 193(10): 1101–1110.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4872662/
<背景>
早期理学療法介入は、急性呼吸不全患者において、神経筋低下の予防に効果があるかもしれない。
<目的>
集中的な理学療法プログラムが、標準的なPTプログラムと比べて長期的な身体機能パフォーマンスを向上させるかを検討すること。
<方法>
少なくとも4日間、人工呼吸管理が必要であった患者が対象。無作為に、4週間の集中的理学療法もしくは標準的理学療法を行った。
身体機能の評価は、急性期や慢性期の施設を利用していない生存者の1,3,6カ月後の状態を評価。
プライマリーアウトカムは 1カ月後のthe Continuous Scale Physical Functional Performance Test short form (CS-PFP-10)
<結果>
5つの病院で120人の患者が対象。介入時間は、集中PTグループは12.4回、合計408分。芳醇PTグループは6.1回、合計86分。
身体機能評価を実施できた患者の割合は、1カ月86%、3カ月後76%、6カ月後60%
両グループとも、身体機能は1,3,6カ月を通して改善したが、まだ減少していた。
2つの介入を比較すると、CS-PFP-10の合計スコアや変化の推移は、3回の評価時点において違いを認めなかった。
<考察>
集中的な理学療法介入は、標準プログラムと比べて、長期的な身体機能パフォーマンスを改善しなかった。
・参加基準は18歳以上で最低5日間人工呼吸管理を行っていた患者(神経筋の弱化は人工呼吸管理の4日以降に共通して生じるため)
・集中的リハと標準リハに無作為に振り分けられ、28日リハを実施。
【集中的リハ】
入院中は週7日間介入。退院後は、在宅もしくは外来で週3回継続。リハを28日間実施もしくはプログラムをすべて完了するまで介入。
ICUでは1回30分、一般病棟や外来、在宅では60分介入。
リハの内容は、1)運動中の呼吸法、2)関節可動域、3)筋力トレーニング、4)体幹可動性と筋力向上、5)機能的モビリティ(ベッド上動作、移乗、歩行、バランス)
【標準リハ】
週3回ROM、ポジショニング、機能的モビリティを実施。可能であれば、室内での移乗や歩行の様な活動をアシスト。
自宅退院後は、最初に提示された運動を行うように指導され、正式な外来リハなどは行わない。
バイアスの発生を避けるために、週3回電話連絡を行い、自宅での生活に関する質問を行った。
 |
| 圧倒的に集中的リハの方が介入時間が多い。 |
 |
| 退院後1,3,6ヶ月後の身体機能評価や在院日数は有意差なし |
 |
| 標準PTの方が、スコアは良かった |
・集中的リハが効果が無かった考察としては、
1)患者の性質がかなり異なっていた
2)サンプルサイズが少ない
3)介入期間が身体機能の改善には十分ではなかった(しかし、ICU後、長期間介入した報告では改善していなかった)
4)転院先で介入が継続されていなかった
5)介入開始が早すぎた(筋肉にとって、炎症中やタンパク質分解中は、早期PTは有害かもしれない)
6)介入内容が有効ではなかった
7)フォロー出来なかったことがバイアスを招いた
8)集中的リハは、標準ケアプログラムよりも身体機能のメリットを生み出せない可能性
2018/09/03
身体活動量と運動耐容能の低下は一致しない
Physical activity declines in COPD while exercise capacity remains stable: A longitudinal study over 5 years
Respiratory Medicine 141 (2018) 1–6
https://www.resmedjournal.com/article/S0954-6111(18)30204-X/abstract
<背景>
身体活動と運動耐容能はCOPD患者において減少している。自然経過において両方が同じような経過をたどるのか、片方が先に減少するのか現在のところ不明である。
この研究の目的は、COPD患者における運動耐容能と身体活動の経過の関係とこれらの変化を明らかにすること。
<方法>
縦断研究。外来もしくは入院している患者をリクルートし、毎年2つの運動耐容能試験(1分間椅子立ちテストと6分間歩行試験)と身体活動量(1日の歩数)の測定を1-7年間継続した。
単変量と多変量解析を実施し、これらのテストの毎年の変化を明らかにした。
<結果>
202人のCOPD患者が参加(症状と将来の増悪リスクのグレード分類で17%はA、49%はB、4%はC、34%はD)。
平均フォロー期間は2.4年(最短0.9年、最長6.8年)
1日の歩数は、全体を通して減少していたが、椅子立ちテストと6MWTは維持されていた。
<考察>
今回の研究機関において、COPD患者は、運動耐容能は維持されていたが身体活動量は徐々に低下していた。
このように、身体活動の減少は運動耐容能の減少に付随して生じるものではないと思われる。
・スイスの7つのクリニックから軽症から最重症のCOPD患者が集められた
・追跡期間中に1回でも評価を行えた患者のデータを採用
・身体活動量の評価:3軸加速度計(sense wear pro)を使用。1年に1回、連続7日間装着。季節も分析に配慮した。
・202人のCOPD患者が少なくとも1回の評価を行った、
平均年齢64歳、%FEV1.0 45%、6MWD 431m、1分間椅子立ちテスト 21回、1日の歩数 4581歩
・歩数は、毎年451歩減少していた。更に、ベースラインで歩数が多かった患者で特に減少が大きかった
・低肺機能の患者では歩数の減少が大きい。
・身体活動量の身体活動量の減少とmMRC(息切れの程度)は関係なかった
・COPDではまず身体活動が減少して、その後運動耐容能が低下するというのが、自然経過なのだろうと結論。どのくらい遅れて運動耐容能が低下するのかまでは不明。
Respiratory Medicine 141 (2018) 1–6
https://www.resmedjournal.com/article/S0954-6111(18)30204-X/abstract
<背景>
身体活動と運動耐容能はCOPD患者において減少している。自然経過において両方が同じような経過をたどるのか、片方が先に減少するのか現在のところ不明である。
この研究の目的は、COPD患者における運動耐容能と身体活動の経過の関係とこれらの変化を明らかにすること。
<方法>
縦断研究。外来もしくは入院している患者をリクルートし、毎年2つの運動耐容能試験(1分間椅子立ちテストと6分間歩行試験)と身体活動量(1日の歩数)の測定を1-7年間継続した。
単変量と多変量解析を実施し、これらのテストの毎年の変化を明らかにした。
<結果>
202人のCOPD患者が参加(症状と将来の増悪リスクのグレード分類で17%はA、49%はB、4%はC、34%はD)。
平均フォロー期間は2.4年(最短0.9年、最長6.8年)
1日の歩数は、全体を通して減少していたが、椅子立ちテストと6MWTは維持されていた。
<考察>
今回の研究機関において、COPD患者は、運動耐容能は維持されていたが身体活動量は徐々に低下していた。
このように、身体活動の減少は運動耐容能の減少に付随して生じるものではないと思われる。
・スイスの7つのクリニックから軽症から最重症のCOPD患者が集められた
・追跡期間中に1回でも評価を行えた患者のデータを採用
・身体活動量の評価:3軸加速度計(sense wear pro)を使用。1年に1回、連続7日間装着。季節も分析に配慮した。
・202人のCOPD患者が少なくとも1回の評価を行った、
平均年齢64歳、%FEV1.0 45%、6MWD 431m、1分間椅子立ちテスト 21回、1日の歩数 4581歩
・歩数は、毎年451歩減少していた。更に、ベースラインで歩数が多かった患者で特に減少が大きかった
・低肺機能の患者では歩数の減少が大きい。
・身体活動量の身体活動量の減少とmMRC(息切れの程度)は関係なかった
 |
| 上段は歩数 下段左は6MWD、右は椅子立ちテスト 歩数は年々減少しているが、運動耐容能は維持されていた。 |
 |
| 生存で6MWDを比較すると、生存できなかった患者は年々減少していた(年間平均31m減)。 因みに、椅子立ちテストでは違いは見られなかった。 |
・COPDではまず身体活動が減少して、その後運動耐容能が低下するというのが、自然経過なのだろうと結論。どのくらい遅れて運動耐容能が低下するのかまでは不明。
2018/09/02
呼吸リハ実施後の大腿四頭筋力のMID=7.5Nm
Determining the minimally important difference in quadriceps strength in individuals with COPD using a fixed dynamometer
International Journal of COPD 2018:13 2685–2693
https://www.dovepress.com/articles.php?article_id=40193
<背景>
大腿四頭筋力の測定は呼吸リハを行っているCOPD患者に対して推奨されている。しかし、最高大腿四頭筋力(quadriceps maximal voluntary contraction:QMVC)の評価ツールや患者へ影響を与えるような離床的な関連性は未だ議論の的である。
この研究の目的は、呼吸リハを行っているCOPD患者に対して修正したダイナモメーターを使用してQMVCを測定し、最小有効改善(MID)を推定すること
<方法>
呼吸リハを行っているCOPD患者を対象。ダイナモメーター(MicroFET2)を標準化された測定法によって固定して測定できるように修正した。
評価項目は、6MWT、SGRQ、HADS
評価のタイミングは、ベースラインと呼吸リハ終了時
MIDは、分布ベース(distribution-based)で推定した。
<結果>
157人が対象(平均年齢62.9歳、%FEV1.0 47.3%)
呼吸リハ終了時、大腿四頭筋力は 8.9±15.6 Nm 向上。
同様に、6MWTは 42±50 m、SGRQ totalは-9±17点、HADSは-3±6点の改善。()いずれもp<0.001)
MIDは、ディストリビューションベースを用いた経験則による効果量(empirical
rule effect size)では、7.5 Nm。
Cohen's効果量( Cohen’s effect size )では7.8 Nm。
<結論>
修正したダイナモメーターで測定したQMVCは簡単であり、呼吸リハ後の大腿四頭筋力の改善を評価するために十分なものであった。
呼吸リハ介入による有効な変化量(MID)は7.5Nmと推定した。
※1Nm≒0.1kgfm
・フランスでの多施設共同のコホートスタディ
・患者は、外来もしくは入院にて評価を実施(肺機能や運動負荷試験など)
・呼吸リハは推奨されているような、運動や教育を含んだものを外来や入院、在宅にて実施
・大腿四頭筋力測定はFET2を使用。
MMT膝伸展測定の姿勢で、内果から5cm上に測定機器を固定。膝関節中心から測定ポイントまでの距離を測定。3回測定し最高値を採用。
【MIDの計算】
empirical rule effect size:0.08×6×SD(end-baseline)
Cohen’s effect size :0.5×SD(end-baseline)
アンカーにしたのは、6MWT30m、SGRQ -4点
・患者の平均年齢63歳、BMI26、mMRC2、6MWD392m、SGRQ53点、BODE index4点
ーーーーーーーーーーーーーー
リハ期間や内容についての詳細は不明。
International Journal of COPD 2018:13 2685–2693
https://www.dovepress.com/articles.php?article_id=40193
<背景>
大腿四頭筋力の測定は呼吸リハを行っているCOPD患者に対して推奨されている。しかし、最高大腿四頭筋力(quadriceps maximal voluntary contraction:QMVC)の評価ツールや患者へ影響を与えるような離床的な関連性は未だ議論の的である。
この研究の目的は、呼吸リハを行っているCOPD患者に対して修正したダイナモメーターを使用してQMVCを測定し、最小有効改善(MID)を推定すること
<方法>
呼吸リハを行っているCOPD患者を対象。ダイナモメーター(MicroFET2)を標準化された測定法によって固定して測定できるように修正した。
評価項目は、6MWT、SGRQ、HADS
評価のタイミングは、ベースラインと呼吸リハ終了時
MIDは、分布ベース(distribution-based)で推定した。
<結果>
157人が対象(平均年齢62.9歳、%FEV1.0 47.3%)
呼吸リハ終了時、大腿四頭筋力は 8.9±15.6 Nm 向上。
同様に、6MWTは 42±50 m、SGRQ totalは-9±17点、HADSは-3±6点の改善。()いずれもp<0.001)
MIDは、ディストリビューションベースを用いた経験則による効果量(empirical
rule effect size)では、7.5 Nm。
Cohen's効果量( Cohen’s effect size )では7.8 Nm。
<結論>
修正したダイナモメーターで測定したQMVCは簡単であり、呼吸リハ後の大腿四頭筋力の改善を評価するために十分なものであった。
呼吸リハ介入による有効な変化量(MID)は7.5Nmと推定した。
※1Nm≒0.1kgfm
・フランスでの多施設共同のコホートスタディ
・患者は、外来もしくは入院にて評価を実施(肺機能や運動負荷試験など)
・呼吸リハは推奨されているような、運動や教育を含んだものを外来や入院、在宅にて実施
・大腿四頭筋力測定はFET2を使用。
MMT膝伸展測定の姿勢で、内果から5cm上に測定機器を固定。膝関節中心から測定ポイントまでの距離を測定。3回測定し最高値を採用。
【MIDの計算】
empirical rule effect size:0.08×6×SD(end-baseline)
Cohen’s effect size :0.5×SD(end-baseline)
アンカーにしたのは、6MWT30m、SGRQ -4点
・患者の平均年齢63歳、BMI26、mMRC2、6MWD392m、SGRQ53点、BODE index4点
 |
| 6MWD(縦軸)とQMVC(横軸)の改善の分布 6MWD30m改善するとQMVC7.5Nmの改善とおおよそ一致 |
 |
| SGRQ(縦軸)とQMVC(横軸)の改善の分布 SGRQが4点改善するとQMVC7.5Nmの改善とおおよそ一致 |
ーーーーーーーーーーーーーー
リハ期間や内容についての詳細は不明。
登録:
コメント (Atom)
-
The Clinical Utility of the Functional Status Score for the Intensive Care Unit (FSS-ICU) at a Long-Term Acute Care Hospital: A Prospective...
-
Validation of test performance characteristics and minimal clinically important difference of the 6-minute walk test in patients with idiopa...
-
SPPB評価方法 https://www.nia.nih.gov/research/labs/leps/short-physical-performance-battery-sppb 1.バランス A.立位保持 足をそろえて立位を10秒保持する 腕や膝を使って、バラ...